ホルモンとは
“内分泌”という言葉は堅苦しくあまり馴染みのない言葉かもしれません、しかし“ホルモン”はどうでしょう?きっと皆さんもご存じですよね。ただ、ホルモンといっても焼肉屋さんで食べるホルモンとは全く別のもので、こちらのホルモンは体調を良好に維持する上で必要不可欠な、目に見えない陰の最大の立役者です。内分泌の世界はこのホルモンの働きにより生じる体の内側の細胞間ネットワークの世界です。
ホルモンは一つではなく何種類も存在し、それらは下垂体や副腎、甲状腺といった内分泌器官で産生・貯蔵されます。そして刺激に応じて分泌され、主に血液を介して運搬されたのち、様々な標的臓器に特定の作用をもたらします。
ホルモンの仕事は血圧や体温調節など恒常性(内部環境を一定に維持しようとする働きのことです)の維持、成長・発達の制御、生殖、エネルギー代謝、行動、はたまた精神活動に至るまで様々な生体システムを協調的にコントロールすることです。最近では恒常性の維持に腸内細菌が関わることが明らかになり、腸管の内分泌代謝器官としての役割などにも注目されています。
内分泌内科が内科の中の内科と言われるゆえんはこうしたところにあり、実際内分泌の知識なしでは体調変化に関わる多様な病態生理を十分に理解することは不可能なのです。こうしたホルモンによる緻密な体調維持の機構が破たん、乱れることで内分泌疾患は生じます。当然問題の起きた内分泌器官に応じて症状も様々です。
内分泌疾患とは?
 内分泌疾患を3つに大きく分けると、以下のようになります。
内分泌疾患を3つに大きく分けると、以下のようになります。
- ホルモンの分泌量が過剰になるもの
- ホルモンの分泌量が不足するもの
- 内分泌臓器の腫瘍
内分泌疾患は、比較的見逃されやすく、「長い体調不良」として悩みを抱える方も少なくありません。しかし、専門医による適切な検査と治療を行うことで、多くの内分泌疾患は改善されます。
ホルモン分泌の流れ
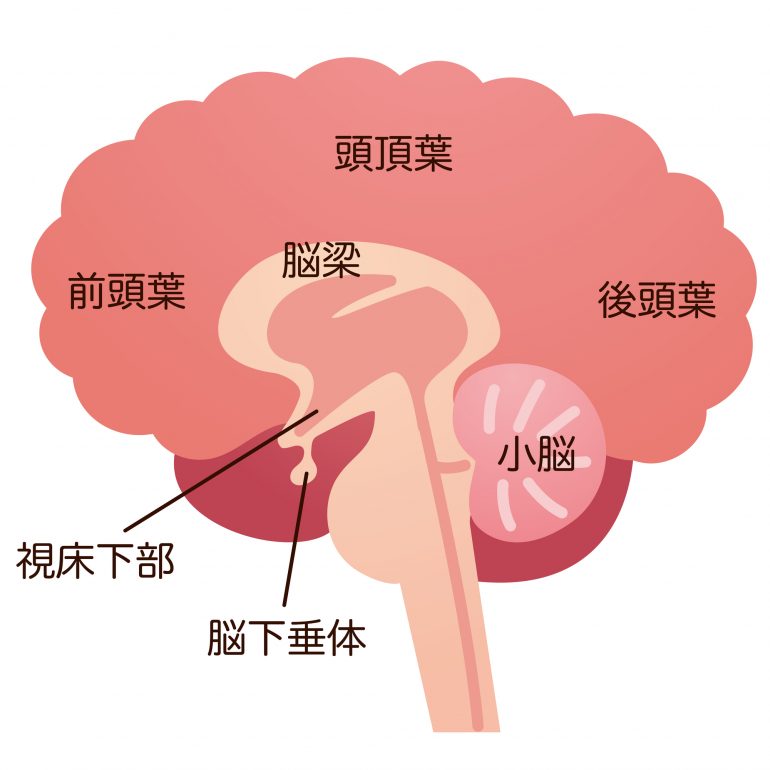
ホルモンは視床下部、下垂体、および様々な末梢器官で合成、分泌され、主に血行性に標的臓器に運ばれます。視床下部は体内外の環境変化に対して応答し中枢神経系と内分泌系をつなぐ重要な役割を果たします。この視床下部が下垂体を制御し、下垂体は甲状腺、性腺、副腎といった末梢の内分泌器官を制御する司令塔であり、上位器官です。視床下部ホルモンは下垂体ホルモンを介して恒常性の維持、代謝、ストレス応答、成長、生殖に関わる生体機能を制御しているのです。
上から下に指令が伝わるシステムですが、トップダウンで全てが決まるわけではなく、下流の内分泌器官からのホルモン分泌状況に応じて視床下部、下垂体のホルモンもバランスをとるように制御されます(フィードバック機構と呼びます)。上司が部下の意見を聞き入れて改善に動くような、そんな良好な関係が目に見えないところにも存在しているわけです。人間界におきかえても、長らく良好に社会が維持されるためには上と下のコミュニケーションが必要不可欠であることを教えてくれているようですね。
下垂体から分泌されるホルモン
下垂体は前葉と後葉に分かれ、その首座は前葉にあります。
前葉からはACTH(副腎皮質刺激ホルモン)、LH(黄体形成ホルモン)、FSH(卵胞刺激ホルモン)、TSH(甲状腺刺激ホルモン)、GH(成長ホルモン)、PRL(プロラクチン)が合成、分泌されます。これらは生体の恒常性維持、生殖のための最重要ホルモンです。
後葉からは主にAVP(バソプレシン)が分泌され、AVPは血清ナトリウム濃度が上昇、循環血液量が減少、血圧が低下すると体から水が出て行かないように働きます(抗利尿作用)。
先端巨大症(末端肥大症)
脳の下垂体にできた腫瘍によって、成長ホルモンの過剰分泌が起きて発症する疾患です。発症すると、合併しやすい高血圧・糖尿病・心肥大の治療が難しくなってしまいます。見た目に特徴的な変化が起こり、家族から指摘されて見つかるといったことも珍しくありません。
主な症状は以下の通りです。
- 指先が太くなる
- 足が大きくなって靴のサイズが合わなくなる
- 鼻翼や口唇が厚くなる
- 下顎が突出してくる
- 眉弓が盛り上がる
- 舌が大きくなり歯形がつく
- 汗をかきやすくなった
- 月経異常(女性の場合)
- 性欲低下
- 慢性的な頭痛
治療方法としては、外科的手法で腫瘍を摘出します。腫瘍の完全摘除ができなかった場合は、放射線療法や薬物療法(内服薬と注射薬)を検討します。
治療を行うことで、顔や手足の症状、糖尿病や高血圧も改善されるケースがあります。しかし、骨にまで変化が進行している場合、外見上の回復は難しくなります。また、大腸がんの発生率も高くなるため、定期的に大腸内視鏡を受けることを推奨します。
クッシング病
 脳下垂体に生じた腫瘍からの副腎皮質刺激ホルモン (ACTH) の過剰分泌と、それに伴う副腎皮質ホルモンの過剰分泌によって発症する疾患です。この腫瘍の多くは良性ですが、稀に転移するなど悪性化する場合があります。主に副腎皮質ホルモン過剰による症状が認められますが、ACTHはメラニンの産生も刺激しますので皮膚や唇の粘膜に色素沈着を来すこともあります。
脳下垂体に生じた腫瘍からの副腎皮質刺激ホルモン (ACTH) の過剰分泌と、それに伴う副腎皮質ホルモンの過剰分泌によって発症する疾患です。この腫瘍の多くは良性ですが、稀に転移するなど悪性化する場合があります。主に副腎皮質ホルモン過剰による症状が認められますが、ACTHはメラニンの産生も刺激しますので皮膚や唇の粘膜に色素沈着を来すこともあります。
主な症状は以下の通りです。
- 頬がパンパンに膨らんで見える
- にきび
- 頬・首・鎖骨の上・お腹など、体の中心部の肥満
- 皮膚が薄くなって傷つきやすくなる
- 痣ができやすくなる
- 上腕、太ももの筋力低下(椅子から立ち上がりにくいなど)
- むくみ
- 色素沈着(日焼けしすぎるなどで見つかる場合も) →ACTH分泌過剰による
また、尿路結石や骨粗しょう症、高血圧、糖尿病の合併リスクも高くなります。可能な場合は、外科的な腫瘍摘除を行います。手術後からはしばらくの間、副腎皮質ホルモンの分泌が不足するため、内服薬で補っていきます。永続的にホルモン補充が必要な場合もあります。腫瘍の完全切除ができなかった場合は、放射線療法や薬物療法(副腎皮質ホルモン合成阻害薬)を選択します。
プロラクチン産生腫瘍
下垂体にできたプロラクチン産生腫瘍により乳汁分泌ホルモンであるプロラクチンが過剰分泌されて発症します。また、プロラクチンの過剰分泌は腫瘍だけではなく、胃薬や吐き気止め、降圧薬などが原因で生じることもあります。ストレスなどでも上昇するため、プロラクチンが軽度の上昇で留まる場合は経過観察が基本です。
男女ともに骨粗しょう症になるリスクが高くなり、女性の場合は以下のような症状が見られます。
- 無月経
- 乳汁の分泌
- 不妊
また、男性の場合は性欲減退などが現れます。男性は自覚症状に乏しいことから放置させてしまい、下垂体腫瘍の増大による視交叉の圧迫から両耳側の視野狭窄(両耳側半盲)になりやすい傾向にあります。
腫瘍があまり大きくない場合以外は、ほとんどの場合内服薬による治療を選択します。ただし、吐き気やふらつきなどの副作用を起こすこともある薬なので、医師と相談しながら服用しましょう。
非機能性下垂体腺腫
 下垂体にできる腫瘍のうち最も多いものがこれです。全体の約40~50%を占めます。ホルモン分泌がみられないため非機能性と呼ばれ、良性ですが腫瘍が大きくなることで視神経の圧迫が起こり、視野狭窄が引き起こされやすく、また腫瘍の圧迫が正常下垂体に及ぶことで下垂体前葉機能不全も認めます。
下垂体にできる腫瘍のうち最も多いものがこれです。全体の約40~50%を占めます。ホルモン分泌がみられないため非機能性と呼ばれ、良性ですが腫瘍が大きくなることで視神経の圧迫が起こり、視野狭窄が引き起こされやすく、また腫瘍の圧迫が正常下垂体に及ぶことで下垂体前葉機能不全も認めます。
治療法は腫瘍を摘除する手術で、下垂体ホルモンの不足が起きているときは、必要なホルモンを補う薬物療法を行います。
下垂体機能低下症
生体の恒常性の維持に重要なホルモンの司令塔である下垂体やその近くに腫瘍、肉芽腫、のう胞、炎症、自己免疫性変化などが生じて各種下垂体ホルモンの分泌が低下することで発症します。治療としては各種ホルモンの分泌レベルを調べ、欠落しているホルモンを薬で補います。
副腎皮質刺激ホルモン(ACTH)欠乏
副腎皮質を刺激するホルモンが欠乏し、ステロイドホルモンであるコルチゾールの分泌が低下するため、副腎不全と呼ばれる状況になります。不足が顕著な場合は生命の維持が難しくなります。自覚症状は以下の通りですが、自覚症状がないまま進行するため、危険な状態になって初めて把握するケースが多いです。
- 全身倦怠感
- 食欲不振
- 脱水、血圧低下
- 低血糖
- 痩せてきた
甲状腺刺激ホルモン(TSH)欠乏
末梢器官である甲状腺由来の甲状腺ホルモンも低下するため、甲状腺機能低下症と同様な症状が現れます。
ゴナドトロピン(LH、FSH)欠乏
成人女性では、無月経、恥毛・腋毛の脱落、成人男性では、インポテンス、恥毛・腋毛の脱落、睾丸萎縮などの症状が現れます。
成長ホルモン(GH)欠乏
小児期に発症すると低身長や全身の発育不全、低血糖などがみられます。成人成長ホルモン欠損症では内臓脂肪の増加、脱水、筋肉量の減少、骨密度の低下、高コレステロール血症や活力低下を認めます。いろいろとやる気がなくなり集中力も低下するため生活の質が低下します。下垂体腫瘍由来が過半数を占めます。GHを自分で皮下注射して補う治療を行います。
尿崩症
 抗利尿ホルモンであるバソプレシンの分泌が不足することで発症します。原因は主に、腫瘍や炎症などです。また、精神的な問題で水を異常に飲んでしまい多尿となることもあるため、入院して精密検査を受けていただくことがあります。
抗利尿ホルモンであるバソプレシンの分泌が不足することで発症します。原因は主に、腫瘍や炎症などです。また、精神的な問題で水を異常に飲んでしまい多尿となることもあるため、入院して精密検査を受けていただくことがあります。
ある日突然発症する疾患で、昼夜を問わず激しい喉の渇きを感じ、水をたくさん飲みたくなります。また尿の濃縮ができなくなるため、大量の尿が出やすくなります。
腫瘍や炎症などの原因によって治療法は異なります。しかし、原因を取り除くことが不可能な場合は、抗利尿ホルモンと同じ作用を持つ点鼻薬・内服薬を用いた療法を行います。
副腎偶発腫瘍
たまたまCT検査やMRI検査などで副腎の腫瘤が見つかることがあります。過半数は何の問題も起こさないものですが、副腎由来のホルモン分泌異常を示すクッシング症候群、原発性アルドステロン症、褐色細胞腫や悪性腫瘍などの可能性もあるため、見つかった場合は精密検査を行います。
治療適応は、「腫瘍がホルモンを過剰に産出していないか」「腫瘍のサイズが大きいか」「悪性所見がないか」をみて判断します。
原発性アルドステロン症
副腎皮質から鉱質コルチコイドである「アルドステロン」というホルモンが過剰分泌されることで生じる疾患です。高血圧患者の中には原発性アルドステロン症が2割程度紛れ込んでいるとの報告もあり、比較的頻度の高い疾患です。難治性の高血圧や低カリウム血症を伴う高血圧ではこうした副腎腫瘍の有無を確認したり、ホルモン異常がないかを確認することは重要です。スクリーニング検査で陽性の方は、専門医療機関に入院の上、更なる精密検査を行います。手術で摘除、もしくは薬物療法で治療します。
クッシング症候群(ACTH非依存性)
副腎皮質の腫瘍から「コルチゾール」というホルモンが、過剰分泌されることが原因です。クッシング病と似ている病名の通り、同じような症状が現れますが、副腎皮質の腫瘍由来のコルチゾール過剰の場合、ACTHの分泌はむしろ抑制されるため色素沈着などは見られません。可能な限り外科的な治療を行います。副腎は片方を摘出しても、もう片方が正常に働けば機能低下を起こすことは稀ですのでご安心ください。
手術ができない場合は、副腎皮質ホルモン合成阻害薬などによる治療を選択します。
褐色細胞腫
血圧を上昇させる「アドレナリン」などのカテコラミンと呼ばれるホルモンが過剰に分泌されることで、症状を引き起こします。高血圧や糖尿病を合併することが多く、発作的な血圧上昇、頭痛、動悸、顔面蒼白、冷や汗などが引き起こされます。通常腫瘍が大きいので、手術を最優先に行います。
副甲状腺機能亢進症
 多くの副甲状腺機能亢進症は、副甲状腺の良性腫瘍が原因で発症します。進行して高カルシウム血症を発症すると、消化性潰瘍、便秘、食欲低下、イライラ、うつ、多尿などの症状が現れます。
多くの副甲状腺機能亢進症は、副甲状腺の良性腫瘍が原因で発症します。進行して高カルシウム血症を発症すると、消化性潰瘍、便秘、食欲低下、イライラ、うつ、多尿などの症状が現れます。
手術で良性腫瘍を切除することで治療が可能で、98%以上はこれで改善されます。特に腎臓結石、尿管結石、骨粗しょう症がある場合には、手術が必要です。手術が可能ではない場合には、骨量の低下を防ぐ治療を行います。
甲状腺機能亢進症・バセドウ病
甲状腺ホルモンが過剰に分泌される疾患の総称を「甲状腺機能亢進症」といいます。代表的な疾患に「バセドウ病」が挙げられます。稀にですが、甲状腺ホルモンを分泌する結節による場合があります。
破壊性甲状腺炎
甲状腺ホルモンを産出する細胞が破壊され、血液中に溢れ出た甲状腺ホルモンによって甲状腺中毒症を引き起こすことを破壊性甲状腺炎といいます。代表的な疾患に「無痛性甲状腺炎」と「亜急性甲状腺炎」が挙げられます。
甲状腺機能低下症・橋本病
甲状腺ホルモンは、新陳代謝を活発にさせる機能を担っているため、健康に生活を送るために必要不可欠です。甲状腺機能低下症を引き起こす原因としては「橋本病」が最も頻度が高いものとして有名です。その他、手術後の甲状腺機能低下、下垂体機能低下由来の甲状腺機能低下症などがあります。
甲状腺ホルモンと不妊
 日本人の10~20人に1人は甲状腺の異常があると報告されており、特に若い女性(20~30代)の患者さんが多いです。甲状腺ホルモンの異常は不妊の原因になります。最近では不妊治療を行う際に事前に甲状腺機能を評価することが一般的となっています。
日本人の10~20人に1人は甲状腺の異常があると報告されており、特に若い女性(20~30代)の患者さんが多いです。甲状腺ホルモンの異常は不妊の原因になります。最近では不妊治療を行う際に事前に甲状腺機能を評価することが一般的となっています。
骨粗しょう症(骨粗鬆症)
 骨がもろくなって、骨折しやすくなる疾患です。主な症状は、「身長が縮む」「背部痛」「腰痛」などがあります。進行すると、段差につまずいた時の衝撃だけで骨折が起きるほど、骨がもろくなります。高齢者が骨粗しょう症になると「寝たきり状態」になるリスクが高くなるため、要注意です。
骨がもろくなって、骨折しやすくなる疾患です。主な症状は、「身長が縮む」「背部痛」「腰痛」などがあります。進行すると、段差につまずいた時の衝撃だけで骨折が起きるほど、骨がもろくなります。高齢者が骨粗しょう症になると「寝たきり状態」になるリスクが高くなるため、要注意です。
特に閉経後の女性は、エストロゲンの分泌が低下すると破骨細胞が活性化して骨形成よりも骨吸収が上回るようになるため、骨粗しょう症の発症リスクが高くなってしまいます。
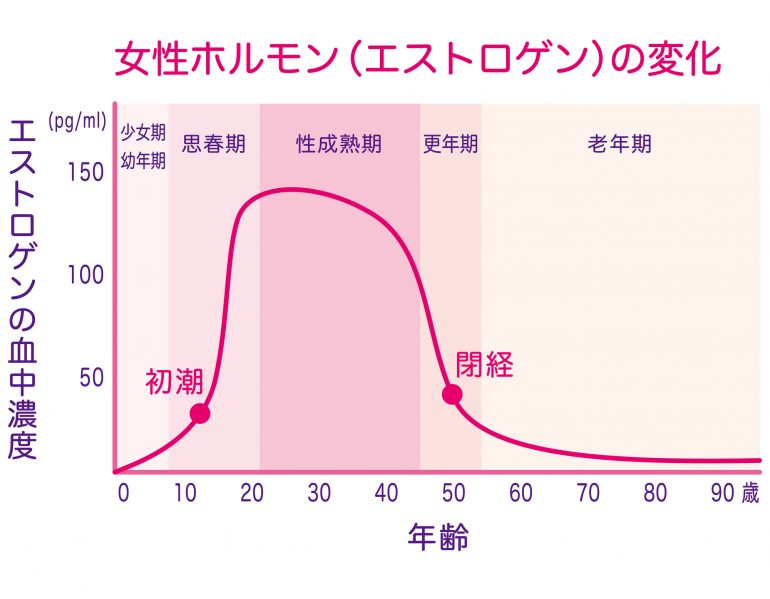
ご自身の骨密度を確認するために、骨密度検査は定期的に受けましょう。加えて、他の疾患も隠れていないかを調べることも重要です。
また、骨粗しょう症にかかりやすい方は、以下のような特徴・傾向があります。
- 偏食の方
- 外出機会が少ない、運動不足の方
- 日ごろからお酒をかなり飲んでいる方
- ステロイド内服している方
- 糖尿病がある方
治療方法ですが骨折の予防と一緒に、以下の内容を行っていきます。
- 十分なカルシウムとビタミンDの摂取
- 生活習慣の改善(カルシウムをきちんと補給する食事)
- 毎日15分程度の日光浴と適度な運動
- 薬物療法
- アルコールを控える





